Sau khi tiêm vaccine, người có hệ miễn dịch suy yếu như bệnh nhân ung thư có thể không được bảo vệ tốt trước Covid-19. Tiêm thêm liều thứ 3 giúp họ có phản ứng miễn dịch mạnh hơn.
Tất cả chúng ta cần thận trọng với Covid-19, đặc biệt những người bị ung thư. Người có tình trạng bệnh lý nền tiềm ẩn như ung thư hoặc tim mạch có nhiều nguy cơ tiến triển nặng khi mắc Covid-19.
Những người bị ung thư (hoặc có tiền sử ung thư) có thể tiêm vaccine, nhưng điều này phụ thuộc vào nhiều yếu tố như loại vaccine, bệnh mắc phải, có đang được điều trị hay không và hệ thống miễn dịch của họ hoạt động như thế nào.
Ba loại vaccine Covid-19 được Cục Quản lý Thực phẩm và Dược phẩm Mỹ (FDA) chấp thuận bao gồm Pfizer-BioNTech, Moderna và Johnson & Johnson (Janssen). Liều thứ ba của vaccine Pfizer-BioNtech và Moderna có thể được tiêm ít nhất 4 tuần sau liều thứ hai, đã được phép sử dụng cho một số người có hệ miễn dịch suy giảm như bệnh nhân ung thư.
Vaccine của hãng Sinopharm (Trung Quốc) có chứa phiên bản virus bất hoạt gây bệnh. Những virus bất hoạt này không gây ra vấn đề ở những người có hệ thống miễn dịch bình thường. Tuy nhiên, chúng có thể không an toàn cho những người có hệ thống miễn dịch suy yếu. Vì vậy vaccine virus bất hoạt thường không được khuyến khích cho bệnh nhân ung thư.
Các bệnh nhân ung thư và đang điều trị phải nói chuyện với bác sĩ của mình trước khi tiêm liều đầu tiên bất kỳ loại vaccine nào. Loại ung thư và phương pháp điều trị của bệnh nhân sẽ là một yếu tố để xem xét. Bác sĩ điều trị ung thư sẽ thảo luận về rủi ro, lợi ích, lịch trình và những điều bệnh nhân nên lưu ý trước khi tiêm liều vaccine đầu tiên.
Bệnh nhân ung thư có nên tiêm mũi vaccine thứ 3?
Các nghiên cứu hiện tại đã chỉ ra rằng hầu hết người được tiêm chủng đầy đủ (ít nhất hai tuần sau liều vaccine cuối cùng của họ) được bảo vệ khỏi bệnh nặng và tử vong do Covid-19, bao gồm cả biến chủng hiện có ở Mỹ. Do đó, FDA và CDC đã tuyên bố rằng những người đã được tiêm chủng đầy đủ không cần tiêm nhắc lại vào thời điểm này.
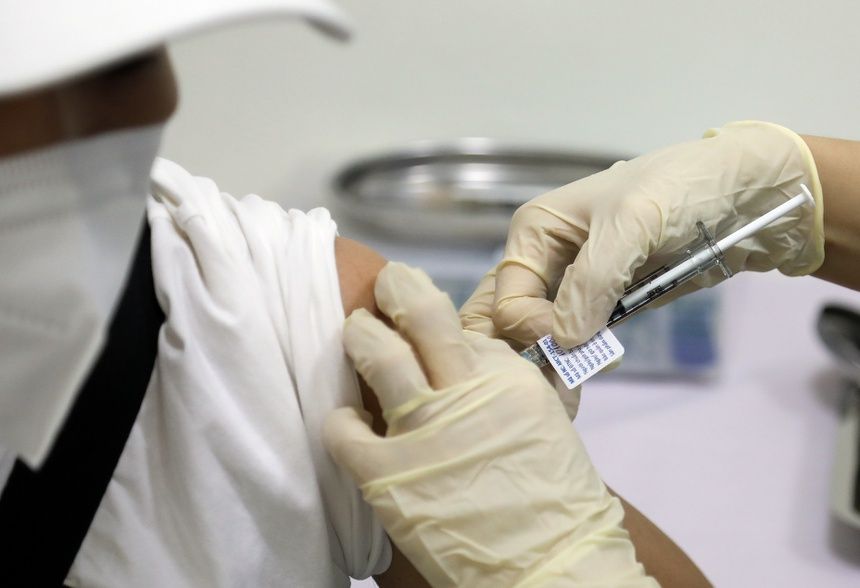
Tuy nhiên, các nghiên cứu ban đầu cho thấy sau khi tiêm vaccine, những người có hệ miễn dịch suy yếu như bệnh nhân ung thư có thể không được bảo vệ tốt trước Covid-19. Ở những người này, tiêm thêm liều vaccine thứ 3 có thể giúp họ có phản ứng miễn dịch mạnh hơn.
FDA hiện cho phép tiêm liều thứ ba của vaccine mRNA (Pfizer-BioNTech và Moderna) cho một số người có hệ miễn dịch suy yếu. CDC hiện khuyến nghị tiêm liều thứ 3 của hai loại vaccine này cho những người có hệ miễn dịch suy yếu từ mức độ trung bình đến nghiêm trọng.
Những người có hệ miễn dịch suy giảm bao gồm:
– Bệnh nhân đang được điều trị ung thư tích cực (u đặc hoặc ung thư hệ tạo máu).
– Bệnh nhân được ghép tế bào gốc trong vòng 2 năm hoặc đang dùng thuốc ức chế miễn dịch.
– Bệnh nhân đang điều trị tích cực bằng corticosteroid liều cao hoặc các loại thuốc khác có thể ức chế phản ứng miễn dịch.
Liều vaccine thứ 3 nên được tiêm sau liều thứ 2 ít nhất 4 tuần. Theo CDC, bệnh nhân nên sử dụng cùng một loại vaccine mRNA cho liều thứ 3. Nếu không có loại tương tự (hoặc không biết một người đã tiêm loại vaccine mRNA nào), bệnh nhân có thể tiêm vaccine mRNA khác cho liều thứ 3.
Tuy nhiên, tại Việt Nam, Bộ Y tế chưa khuyến cáo tiêm vaccine Covid-19 liều thứ 3 cho bệnh nhân ung thư hoặc có suy giảm miễn dịch.
Tác dụng phụ của vaccine
Các tác dụng phụ thường gặp sau khi tiêm vaccine là đau tại vị trí tiêm, mệt mỏi và đau nhức cơ. Sốt và ớn lạnh cũng có thể xảy ra, đặc biệt là sau tiêm liều thứ 2.
Sau khi tiêm phòng, một số người có thể nổi hạch bạch huyết. Hạch bạch huyết thường xảy ra nhất ở dưới cánh tay hoặc ở cổ bên cạnh nơi tiêm. Ung thư cũng có thể gây ra hạch to nên bạn cần nhận ra đây là một tác dụng phụ có thể xảy ra và thường không phải dấu hiệu bệnh đang tiến triển.
Các hạch to thường mềm khi chạm vào và sẽ tự biến mất, đôi khi có thể kéo dài trong vài tuần. Các bệnh nhân ung thư nên liên hệ với bác sĩ của mình nếu các hạch to không giảm đi trong 3-4 tuần sau khi tiêm liều vaccine thứ 2.
Trong một số trường hợp, bác sĩ có thể khuyên bạn nên trì hoãn các xét nghiệm chẩn đoán hình ảnh để hạch bạch huyết to lên do vaccine không bị nhầm lẫn với ung thư tiến triển. Nếu bạn thực hiện chẩn đoán hình ảnh ngay sau khi tiêm, bạn cần nói cho bác sĩ biết đã tiêm vaccine. Điều này giúp họ thận trọng hơn khi đánh giá kết quả.
Thời điểm tiêm vaccine và điều trị ung thư
Nếu có sẵn vaccine, bạn có thể trì hoãn việc bắt đầu một số phương pháp điều trị ung thư không khẩn cấp cho đến khi hoàn tất tiêm chủng. Tuy nhiên, người bệnh không nên trì hoãn hầu hết phương pháp điều trị ung thư để đợi tiêm chủng. Bác sĩ điều trị có thể tư vấn về thời gian tiêm chủng liên quan việc điều trị ung thư của bệnh nhân.
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh Mỹ (CDC) khuyến cáo bất kỳ ai từ 12 tuổi trở lên đều được tiêm vaccine, điều này bao gồm cả những người đã và đang bị ung thư. Theo khuyến cáo của Bộ Y tế Việt Nam, người bệnh ung thư thuộc nhóm nguy cơ cao và được ưu tiên tiêm vaccine Covid-19.
Mối quan tâm chính về việc chủng ngừa không phải liệu nó có an toàn cho những người bị ung thư hay không mà là hiệu quả của nó, đặc biệt ở trường hợp hệ miễn dịch suy yếu. Một số phương pháp điều trị ung thư như hóa trị, xạ trị, cấy ghép tế bào gốc hoặc liệu pháp miễn dịch có thể ảnh hưởng đến hệ thống miễn dịch. Điều này có thể làm cho vaccine kém hiệu quả hơn.
Những người mắc một số loại ung thư như bạch cầu hoặc u lympho cũng có thể bị suy yếu hệ thống miễn dịch. Hiệu lực của vaccine có thể giảm bớt.
Dù vậy, các chuyên gia vẫn khuyến cáo hầu hết bệnh nhân ung thư nên tiêm vaccine vì có nguy cơ mắc Covid-19 nghiêm trọng. Do đó, người bệnh nhận được một số lợi ích từ vaccine vẫn tốt hơn là không có bất kỳ sự bảo vệ nào.
Tùy tình hình dịch bệnh và nguồn cung vaccine, mỗi quốc gia sẽ có chiến lược tiêm chủng riêng. Bệnh nhân ung thư không nên ngần ngại khi được tiêm vaccine phòng Covid-19 vì đây là quyền lợi cho bản thân và trách nhiệm với cộng đồng.
Bài viết do TS.BS Nguyễn Thanh Bình, khoa Hóa trị liệu và Bệnh máu, TS Phạm Quang Trung, khoa Xạ trị – Xạ phẫu, Viện Ung thư, Bệnh viện Trung ương Quân đội 108, cung cấp thông tin.




